|
||||
|
|
Глава 1 Первичный осмотр больного 1.1. Внешний вид больного Первое впечатление о больном представляет собой важный этап диагностического процесса, на котором происходит включение как чувственно-образного (интуитивного), так и рационального познания болезни. В этой связи необходимо всестороннее и детальное изучение особенностей внешнего вида больного с отражением их в истории болезни. В частности, должны быть учтены: опрятность — неопрятность (общая, в одежде), безразличие к одежде — подчеркнутая аккуратность и вычурность, яркость одежды, особенности ухода за внешностью (за лицом, прической), пристрастье к украшениям, парфюмерии, а также — особенности мимики и пантомимики (адекватная, выразительная, оживленная, беспокойная, возбужденная, растерянная, вялая, заторможенная, застывшая),[1] характер походки — как вошел в кабинет (охотно — неохотно, молча — в речевом возбуждении, самостоятельно, с помощью медперсонала, внесён на носилках). Уже по внешнему виду больного, его мимике, позе, по предварительным анамнестическим сведениям нередко оказывается возможным предположить в первом приближении синдром, а иногда и заболевание. Это позволяет варьировать характер и форму беседы с больным (содержание задаваемых вопросов, их громкость, лаконичность, необходимость повторения, степень сложности). Определенное затруднение при создании даже провизорной диагностической гипотезы на основе некоторых характеристик внешнего вида может быть обусловлено тем, что многие признаки его (сценическая информация, по Аргеляндеру, 1970) наименее поддаются объективизации, так как зависят от уровня культуры, вкусов, воспитания, этнических и профессиональных особенностей. Для отнесения особенностей внешнего вида к психопатологическим феноменам и отличия их от бытовых, социальных, культуральных непсихотических аналогов необходимо учитывать внезапность, неожиданность их появления, шаржированность, броскость, психологическую немотивированность, бесцельность. Должно быть принято во внимание, в какой степени эти особенности вызывают удивление, насмешки, возмущение окружающих, шокируют их, противоречат вкусам и обычаям среды, уровню культуры индивида, его обычному облику и поведению. Как правило, внешние признаки проявляются не изолированно, а сочетаются с изменением всего стиля жизни больного. 1.2. Особенности контакта больного (общение с окружающими и врачом) Необходимо не только описывать особенности контакта (легкий, избирательный, формальный), но и пытаться выяснить причины затруднения его. Причинами нарушения контакта больного с окружающими могут быть помрачение, спутанность, сужение сознания, мутизм, явления негативизма, наплыв галлюцинаций и иллюзий, бредовая настроенность, апатия, аутизм, глубокая депрессия, страх, возбуждение, сонливость, афазия, а также прием некоторых психотропных средств, алкоголя, наркотиков. Конечно, в ряде случаев сразу же установить причину отсутствия, затруднения или ограничения контакта оказывается затруднительным, тогда могут быть сделаны лишь предположения. Для получения доброкачественной информации в беседе с маниакальным больным целесообразно внимательно, не перебивая вопросами, слушать и фиксировать его высказывания. Запомнить их практически невозможно, а повторить свои высказывания маниакальный больной не в состоянии. При выраженной маниакальной речевой спутанности целесообразно использовать магнитофонную запись. Важно обращать внимание на изменение настроения больного в зависимости от темы беседы, на заинтересованность больного определенными темами. Надо выяснить, влияет ли внешняя ситуация на структуру речевой продукции или последняя носит преимущественно репродуктивный характер. По мере течения беседы следует делать попытки хотя бы ограниченного управления поведением и речевой продукцией больного, направленностью его внимания, умело корригировать попытки маниакального больного полностью подавить активность собеседника и взять инициативу разговора в свои руки. При выраженной маниакальной спутанности и гневливой мании контакт с больными может быть затруднительным, непродуктивным, а иногда и вообще невозможным. Необходимо терпеливо сносить неуместные шутки, насмешки, остроты, замечания маниакальных больных, умело отвлекая и переключая беседу на другие темы. Врачу следует воздерживаться от шутливых замечаний, избегать сексуальных тем, так как имеется риск оказаться включенным в сверхценные, бредоподобные и бредовые идеи эротического содержания. При беседе с больными в маниакальном состоянии не рекомендуется показывать несогласие с ними, противоречить им, оспаривать их мнение, высказывания и уличать их в ошибках, лжи, обмане, так как это может вызвать при гневливой мании бурную аффективную вспышку с агрессией, направленной на «обидчика». У всех больных, включая больных в маниакальном состоянии, необходимо описывать особенности соблюдения дистанции, которые имеют своеобразие в зависимости от структуры синдрома. Соблюдение дистанции определяется сложным высокодифференцированным этическим чувством, нарушение которого имеет большое диагностическое значение. В особенностях его проявления обнаруживают себя состояние эмоциональной сферы, интеллекта, уровень критической оценки ситуации, состояния своего здоровья (частичная критика, анозогнозия), преморбидные личностные особенности. Для маниакальных больных характерно иронически-насмешливое, иронически-покровительственное, насмешливое, панибратское, фамильярное отношение к собеседнику, нередко сочетающееся с сексуальной двусмысленностью в высказываниях, пантомимической развязностью и непристойностью. Довольно типично пристрастие к плоским (банальным) неуместным шуткам у больных хроническим алкоголизмом и у больных с мориоподобными расстройствами. Депрессивным больным присуще робкое, зависимое, тоскливо-униженное отношение к врачу и другому медперсоналу. Имеются особенности контакта у больных эпилепсией (вязкость, слащавость или злобность, ханжество, менторство), шизофренией (безразличная пассивность, отгороженность), паранойей (обстоятельность, напор, ожидание понимания, угодливость сменяющаяся высокомерием), атеросклерозом сосудов головного мозга (недержание аффектов, попытка маскировки дефектов памяти), прогрессивным параличом и сифилисом мозга (грубая нелепость, бесцеремонность, развязность), у больных с последствиями черепно-мозговой травмы (проявление «парадной» гиперестезии, раздражительность, плаксивость) и так далее. В беседе с тревожным больным необходимо словесно прозондировать «больной пункт» — источник тревоги, определяя, какие вопросы усиливают тревогу. У бредовых и у тревожно-бредовых больных это чаще всего вопросы, касающиеся жены, мужа, детей, квартиры, пенсии, ближайшей печальной судьбы близких и самого больного; у больных с реактивной депрессией — вопросы, связанные с психотравмирующей ситуацией, у больных с инволюционной депрессией — вопросы супружеских и квартирно-имущественных отношений. В щадящем аспекте целесообразно от тревожной, волнующей больных темы переходить к индифферентной бытовой, а затем возвращаться к первой для выяснения интересующих деталей и эмоциональной значимости ее. В беседе с депрессивными больными не следует упускать из виду, что у них часто на первый план выступают жалобы не на тоску, а на соматическое недомогание (бессонницу, общую слабость, вялость, снижение работоспособности, отсутствие аппетита, запоры и др.). К выяснению вопроса о намерении покончить с собой врач должен приступать в последнюю очередь и лишь в тактичной, осторожной, щадящей форме, учитывая психотравмирующий характер самого выяснения этой темы. Беседа может усилить у таких больных тоску и тревогу, но иногда их словесное отреагирование уменьшает выраженность депрессии и суицидных тенденций. Целесообразно приспосабливаться к замедленному темпу беседы, паузам, лаконичным ответам тихим голосом, умолчаниям, к истощаемости больных. Необходимо обращать внимание не только на содержание ответов, жалоб и описание переживаний, но и на экспрессивную сторону проявления эмоций (мимика, жесты, вздохи, поза, стенания, заламывание рук, особая модуляция речи). Аутизм, негативизм, мутизм, ступор больного не должны останавливать врача от попыток контакта с больным, так как по особенностям позы, ее изменению, выражению лица, жестам, вегетативным реакциям нередко удается определить реакцию больного на слова врача. В некоторых подобных случаях показано применение барбамил-кофеинового растормаживания. Достаточно характерной особенностью аутистического контакта является то, что оно не устраняется барбамил-кофеиновым растормаживанием. Иногда можно получить ответы больного на вопросы, задаваемые ему тихим голосом и лаконично. Целесообразно чередовать вопросы, адресованные к болезненным переживаниям, с нейтральными (индифферентными) вопросами. Важно тщательное изучение особенностей позы больного (естественность ее, вынужденность, длительность и изменчивость в течение суток, повышение или понижение мышечного тонуса, сопротивляется ли больной попыткам со стороны персонала изменить его позу, пассивными или активными действиями выражается это сопротивление, изменяет ли больной неудобную позу, какпантомимически реагирует на внешние раздражители, боль, предложение пищи). Следует обратить внимание на выражение лица субступорозного и ступорозного и больного, на наличие вегетативных и соматических расстройств, опрятен ли больной в естественных отправлениях. При описании особенностей контакта больного следует указывать на наличие выборочной заинтересованности к некоторым вопросам и характер реакции на них, гиперактивность в контакте(перехватывает инициативу разговора), на безразличное отношение, отсутствие заинтересованности, негативное отношение, озлобление, истощаемость во время беседы. Больным с заторможенностью и негативизмом не следует указывать, делать замечания в громкой, категоричной, императивной форме — это обычно не только не улучшает контакт, но может окончательно его разрушить. Лучший контакт достигается, если общаться с ними тихо, спокойно, в форме просьбы. В беседе с бредовыми больными, склонными к диссимуляции, не рекомендуется прямо «в лоб» ставить вопросы о волнующих больного, но скрываемых им болезненных переживаниях. Больные с относительно сохранными интеллектом и ядром личности нередко чутко улавливают отношение врача к их бредовым переживаниям и потому предпочитают не говорить о них. В процессе беседы на нейтральные, отвлеченные темы бдительность, самоконтроль обследуемого снижается и могут выступать отдельные переживания, особенности суждений, имеющие отношение к скрываемому бредовому или иному психопатологическому комплексу. Следует учитывать, что скрывая бредовую продукцию от врача, больной может сообщать о ней среднему и младшему медперсоналу, больным, родственникам и другим лицам. Бредовая продукция с ее обстоятельностью, детализацией, паралогическими, символическими суждениями и другими расстройствами мышления может найти отражение в письменной продукции и рисунках больного. Выявлять бредовые идеи целесообразно не методом сплошного (безвыборочного) опроса в плане проб и ошибок, а после получения предварительной информации о вероятных, подозрительных, возможных бредовых фабулах с акцентированием в беседе внимания в первую очередь на них. При попытках выявления бреда у диссимулирующего больного в беседе на предположительные «бредовые темы» в тех случаях, когда больной не реагирует на них словесно, следует наблюдать за экспрессивными (невербальными) проявлениями (мимика, пантомимика, тембр голоса, блеск глаз и другие). Иногда диссимулирующие больные особенно интенсивно дают отказную реакцию именно на включение в беседу «бредовой темы». Для таких бредовых больных характерна неравномерность, элективность контакта: они значительно лучше рассказывают о событиях, не имеющих отношения к бреду, и становятся скрытными, уклончивыми, формальными при переходе беседы на события, связанные с бредовыми переживаниями. После выявления у больного некритичности к бредовым суждениям не следует пытаться разубеждать его в их ошибочности. Это не только бесполезная трата времени, но и реальная опасность ухудшения контакта с больным. Беседа должна вестись таким образом, чтобы больной был уверен в признании врачом истинности его объяснений, сообщений, опасений и страхов. Допускается лишь осторожная проверка возможности коррекции бредовых построений и их стойкости в целях дифференциальной диагностики с заблуждениями, сверхценными и бредоподобными идеями. При этом острие своих аргументов врач должен направить на логически слабые звенья ошибочных суждений, вынуждая больного вновь обосновывать их. Беседуя с больными, не рекомендуется отвлекаться на разговоры с другими лицами, на разговоры по телефону, делать записи, держать историю болезни на столе, так как это может усилить настороженность, опасения у тревожных и некоторых бредовых больных. В отдельных случаях умелый психотерапевтический режим отношений (Консторум И. С.) может значительно улучшить контакт с бредовым больным. 1.3. Жалобы В жалобах больного нередко отражаются субъективная оценка изменившегося самочувствия, витального тонуса, опасения потери здоровья, трудоспособности, благополучия и даже жизни. В них, как правило, находит выражение эмоциональное напряжение, устранение которого представляет собой первую и необходимую задачу врача. Субъективные жалобы — это признаки болезни, симптомы, в которых обнаруживает себя патологический процесс, порою еще недоступный клиническим и параклиническим методам исследования. Сравнительно нередко проявления заболевания и особенности личностного реагирования больного на него выступают в субъективных жалобах не менее, чем в объективных симптомах. Недооценка значимости субъективных жалоб неправомерна и представляет собой, кроме того, игнорирование специфики человека с его членораздельной речью, способностью к рефлексии, самоанализу, межперсональному контакту. Учет характера жалоб больного, манеры их предъявления и описания может помочь выбору эвристической направленности беседы при получении анамнестических сведений и исследовании психического состояния больного. Беседа с больным обычно начинается именно с выявления жалоб. Это привычные отношения врача и больного и потому выявление жалоб способствует налаживанию естественного контакта между ними. Следует учитывать, что словесное оформление жалоб нередко беднее имеющихся ощущений и за жалобами, например, на бессонницу, головные боли, головокружение может скрываться целый комплекс различных расстройств. Так, головокружением больные нередко называют ощущение неустойчивости, дурноты, потемнения в глазах, общей слабости, тошноты, легкого опьянения, двоения в глазах. Но и при адекватном употреблении больным таких терминов, как головная боль, головокружение, слабость и других необходимо стремиться к их тщательной детализации, позволяющей предельно использовать клинические особенности каждого симптома для топической и нозологической диагностики. Например, при уточнении жалоб на головную боль необходимо выяснить характер болевых ощущений (острая, тупая, давящая, ноющая и так далее), локализацию (диффузная, локальная), стойкость, длительность, условия возникновения, способы устранения или смягчения, сочетание с другими симптомами. Это может помочь в решении вопроса о ее мышечном, сосудистом, гипертензионном, психогенном, смешанном или ином характере. Беседу целесообразно строить таким образом, чтобы больные самостоятельно и свободно излагали свои жалобы и лишь затем допустимо осторожное уточнение их и выяснение наличия упущенных больными болезненных проявлений. Это позволит избежать или уменьшить риск суггестии со стороны врача. С другой стороны, необходимо также помнить, что словесное описание некоторых симптомов и синдромов (например, сенестопатий, психосензорных расстройств) затруднительно, поэтому врач должен осторожно (с учетом возможной суггестии) и умело помочь больному в адекватном их определении. По-видимому, более обоснованным и целесообразным является переход от выявления жалоб больных к анамнезу болезни, а не к анамнезу жизни, как обычно принято в схемах истории болезни. Расспрос о жизни больного после жалоб и анамнеза болезни сделает его более целенаправленным и продуктивным, позволит обратить внимание на многие необходимые детали, факты, ибо расспрос врача о жизни больного будет проходить с учетом первичной диагностической гипотезы. Важно, однако, чтобы гипотеза была провизорной, одной из возможных, а не предвзятой, окончательной, непоколебимой. Это позволит избежать опасности суггестии больному фактов и симптомов и притягивания их к диагностической гипотезе. Во многих случаях полезно проигрывать несколько гипотез, при этом мышление врача должно быть гибким в такой мере, чтобы при давлении накапливающихся и противоречащих первичной диагностической гипотезе фактов уметь отказаться от нее и переключиться на другую гипотезу, более успешно объясняющую совокупность полученных клинических фактов. Диагностическая гипотеза не должна связывать мысль врача, она должна быть рабочим инструментом, помогать получению фактов, способствовать их организации и осмыслению, быть ступеньками к окончательному обоснованному клиническому диагнозу. Диагностические гипотезы не должны быть перчатками, которые с легкостью выбрасывают, как не должны они быть и лохмотьями, за которые почему-то держатся, несмотря на их ненадобность. 1.4. Анамнез Неоднократно предпринимались попытки дать оценку практического значения каждого из диагностических методов. Так, анамнез, по Лауду (1952), в 70 % случаев, а по Р. Хегглину (1965), в 50 % случаев приводит к оправдывающемуся предположению о диагнозе. По Бауэру (1950), в 55 % случаев диагностические вопросы могут быть правильно решены благодаря осмотру и анамнезу, к тому же эти методы способствуют правильному дальнейшему направлению диагностического поиска. Получение достоверных анамнестических сведений у больного и его окружения — не одномоментная кратковременная процедура. Нередко это длительный трудоемкий процесс выявления, уточнения и дополнения необходимой информации, неоднократного возвращения к ней для создания, просеивания, отшлифовывания и обосновывания диагностических гипотез. При налаживании доверительного контакта с больным и окружающими его лицами устраняются препятствия, связанные с бытующими предрассудками, опасениями, боязнью, недоверием к психиатрам, корригируются неадекватные представления о психических заболеваниях, о фатальной роли наследственности при них и нередко лишь после этого родственники больного и другие лица из его окружения дают более подробные и достоверные амнестические сведения. В ряде случаев оказывается целесообразным использовать специальные приемы для оживления в памяти наиболее существенных ассоциативных связей, ибо они находятся не в хаотическом виде, а имеют определенную упорядоченность (например, использование эмоциональных ассоциаций, прочность которых зависит обычно не от повторения, а от индивидуальной значимости). В начале беседы следует предоставить пациентам возможность свободного изложения анамнестических сведений, избегая при этом суггестий и наводящих вопросов. Опасность последних значительно повышается при наличии пробелов памяти, при некоторых индивидуальных особенностях больного (детский возраст, явления психофизического инфантилизма, истерический склад личности, повышенная внушаемость). Задаваемые при обследовании вопросы должны лишь активизировать, стимулировать больного к открытому, откровенному изложению истории болезни, семейного анамнеза и анамнеза жизни. Пример такого рода вопросов: «Какие воспоминания из детства вы сохранили об отце? Матери? О перенесенных заболеваниях?» Возможны другие варианты вопросов, в частности, альтернативные вопросы (предлагающие возможность выбора). Пример: «Были ли вы в школе первым или последним учеником?». С целью проверки возникшего у врача предположения о наличии того или иного расстройства возможны активно-суггестивные вопросы, в которых уже заранее заложен ответ «да» или «нет». Например: «Мужские или женские голоса вы слышали, когда поступали в отделение?». Используются активно-парадоксальные суггестивные вопросы (кажущееся отрицание факта, существование которого у больного предполагается). Например: «Вы никогда не имели конфликтов с вашими родителями? Братом? Женой?» При использовании двух последних вариантов положительные ответы должны подвергаться тщательной детализации и повторной проверке. Необходимо также по мере возможности соблюдать последовательность исследования, начиная со свободного опроса. Особенно велика значимость первой беседы, которая часто носит уникальный, неповторимый характер. Вторая и последующие беседы протекают обычно по-другому, но предпосылки для их продуктивности закладываются уже в первой беседе. В начале беседы психиатр занимает в определенной степени пассивную позицию — внимательно слушает. Эта часть беседы может быть ориентировочной, предварительной, может способствовать установлению контакта с больным. Во второй половине беседы врач пользуется всеми вариантами вопросов для заполнения пропусков, лакун в сведениях, уточнения неясностей. При получении анамнестических сведений у родственников о настоящем заболевании, жизни больного приходится опираться преимущественно на их непроизвольное запоминание. Ранее считалось, что оно не всегда полно и точно, однако это не совсем так. Непроизвольное запоминание может быть более точным и надежным, чем произвольное, но в отличие от последнего требует активной работы врача с опрашиваемым. При этом важно избегать наводящих, внушающих вопросов. Однако необходимо и позволительно использование уточняющих, дополняющих, детализирующих, напоминающих, контролирующих вопросов. Следует стремиться к получению подтверждения высказываемых больным и родственниками утверждений конкретными фактами и примерами. В последующем, при наблюдении родственников за больным в процессе свиданий, лечебного отпуска, в ремиссии, врач может включить преднамеренное (произвольное) запоминание родственников, дав им определенную схему наблюдения. Получение анамнестических сведений в психиатрической клинике имеет свою специфику. У значительного числа больных при поступлении в стационар и во время пребывания в нем получить анамнестические сведения вообще не удается из-за особенностей их психического состояния (синдромы помрачения, спутанности и сужения сознания, кататонический и апатический субступор и ступор, различные виды возбуждения, тяжелые депрессивные синдромы). У других больных анамнестические сведения могут быть получены в неточном или деформированном виде (больные с корсаковским, психоорганическим, дементным синдромом, олигофренией, геронтологические психически больные, дети). В таких случаях неизмеримо возрастает роль объективного анамнеза, которым и приходится иногда ограничиваться. При получении в беседе с больным, его родственниками анамнестических сведений степень детализации определенных разделов анамнеза зависит от предполагаемого диагноза (от предварительной диагностической гипотезы). Так, у больных с некоторыми формами неврозов и психопатий необходимо детальное исследование особенностей семейного воспитания, сексуального развития, у лиц с эндогенными заболеваниями важно обратить особое внимание на генеалогический анамнез, у лиц с олигофренией, эпилепсией, органическими заболеваниями следует тщательно изучить данные раннего детского (включая пренатальный и антенатальный) анамнеза. Для каждой нозологической формы имеются свои приоритеты разделов анамнестического исследования. Удельный вес, ценность субъективных и объективных анамнестических сведений по сравнению с данными психического, неврологического и других исследований при различных заболеваниях существенно отличаются. Ценность объективного анамнеза особенно велика у больных алкоголизмом, наркоманией и токсикоманией, психопатией, у больных эпилепсией с редкими припадками и без изменения личности. Объективный анамнез дает недостижимые иным способом данные о структуре личности, ее социальной адаптации, ибо при беседе с врачом и в стационаре больные нередко скрывают, диссимулируют многие личностные особенности, особенности своего поведения, чтобы показать себя с лучшей стороны. Желательно получение объективного анамнеза от многих лиц (родственники, друзья, знакомые, сотрудники и другие). Они характеризуют больного с различных сторон, с различных точек зрения, в различные возрастные периоды, в различных ситуациях, обстоятельствах. Это создает возможность верификации анамнестических сведений. 1.4.1. Анамнез настоящего заболевания.Выявляются и описываются возможные патогенные факторы, предшествовавшие дебюту заболевания или его рецидиву: острые и хронические инфекционные и соматические заболевания, интоксикации, патология в родах, нарушения питания, внешние и внутренние конфликты в быту, семье, на работе, потеря близких, испуг, смена работы, места жительства и другие. Следует иметь в виду, что нередко допускается смешение случайных факторов, предшествовавших началу психоза или его рецидиву, с причинами заболевания. А это ведет к прекращению поиска истинных причинных факторов. Например, упускается из виду формирование преневротического радикала с первых лет жизни ребенка, недооценивается значение таких неосознанных факторов, как течение внутрипсихических личностных конфликтов и возможность латентного периода внутриличностной переработки психотравмирующей ситуации (от нескольких дней до многих лет). Очень важно выяснение времени начала заболевания. Этому помогает постановка таких вопросов: «До какого времени Вы чувствовали себя полностью здоровым? Когда появились первые признаки заболевания?» Необходимо уточнить какие признаки имеет в виду больной. После этого должно следовать тщательное выявление и подробное описание первых признаков заболевания, порядка развития и смены симптомов, выяснение отношения больного к симптомам. При повторной госпитализации в истории болезни следует кратко отразить (с использованием архивных историй болезни и амбулаторной карты психиатрического диспансера) клиническую картину заболевания при всех поступлениях, динамику заболевания, характер светлых промежутков и ремиссий, формирование дефекта, данные параклинических исследований (ЭЭГ, КТ и других), количество рецидивов, проводившуюся стационарную и амбулаторную терапию. Целесообразно обратить внимание на весь арсенал применявшихся ранее средств биологической терапии и других ее видов, на дозы лекарств, на результаты лечения, побочные реакции и осложнения, на их характер, тяжесть, продолжительность и исход. При изучении ремиссий и светлых промежутков необходимо отражение в истории болезни их качества, глубины и клинических особенностей, трудностей трудовой и семейной адаптации, выяснение их причин, а также особенностей характерологических изменений, мешающих семейной и трудовой адаптации. Представляет интерес состояние жилища больного, особенно у больных со старческими, сосудистыми психозами, прогрессивным параличом и другими прогредиентными заболеваниями. Следует выяснить причины поступления в больницу, особенности поведения больного в пути, в приемном покое, обратить особое внимание на суицидные тенденции. В случаях, когда получение подробных анамнестических сведений при поступлении больного в стационар невозможно из-за психических расстройств (депрессия, аменция, мутизм и другие), анамнез должен быть собран в процессе обследования в стационаре. При всей важности тщательного сбора анамнестических сведений, необходимо стремиться, чтобы беседа с больным не была чрезмерно пространной, а запись содержала максимум необходимой информации при предельной краткости изложения. Например, при развитии у больного деменции в старческом возрасте нет необходимости в получении подробных сведений о раннем детстве, развитии моторики, речи, об особенностях вскармливания и тому подобному. 1.4.2. Семейный анамнез (используются данные как субъективного, так и объективного исследования).Начинается он обычно с генеалогического исследования, который предполагает выяснение следующих вопросов. Наличие среди родственников больного (по прямой линии — прадед, дед, отец; прабабка, бабка, мать; сибсы, дети, внуки; по боковой линии — двоюродные деды, бабки, дяди, тети, двоюродные братья, сестры, племянницы, племянники; по материнской или отцовской линии) случаев уродств, леворукости, задержек и дефектов в интеллектуальном развитии, в развитии речи, олигофрении, выдающихся способностей к чему-либо, эпилепсии, психозов, самоубийств, дегенеративных заболеваний нервной системы, мигрени, нарколепсии, диабета, сифилиса, алкоголизма, дипсоманий, наркоманий и токсикоманий и других нервных или тяжелых соматических заболеваний. Выявляется наличие и степень родства родителей между собой; возраст родителей при рождении пациента; при близнецовости — квалификация монозиготности или дизиготности, изучение болезней у второго близнеца. Важно получить подробные сведения о личностных особенностях отца, матери, других близких родственников, о социальном, экономическом, профессиональном, образовательном статусе отца и матери. Целесообразно составление семейных родословных, позволяющих оценить характер и тип наследования: аутосомно-доминантный, аутосомно-рецессивный, сцепленный с полом, мультифакториальный и другие. При составлении семейных родословных и их интерпретации необходимо учитывать возможность разной степени выраженности (экспрессивности патологического гена) и проявляемости (пенетрантности патологического гена) наследуемых признаков заболевания, многообразие (клиническое и типа наследуемости) одного и того же заболевания у родственников, а также возможность фенокопий психических заболеваний, возможность развития эндогенных психических заболеваний в зрелом и позднем возрасте (болезнь Альцгеймера, болезнь Пика, хорея Гентингтона, эпилепсия и другие). Наследуется обычно в различной степени выраженная предрасположенность к психическим заболеваниям, а психические заболевания манифестируют при воздействии определенных внешних факторов (психическая травма, инфекция, алкоголизация и другие) преимущественно в определенном возрасте (обычно в критических возрастных периодах: пубертатном, матуритатном, инволюционном). Заболевание может отчетливо выявляться лишь у одного члена семьи (при неполной пенетрантности), передаваться через поколения или проявляться лишь у лиц определенного пола. При составлении родословных важно получение анамнестических данных о предельно большом числе лиц, находящихся в родственных связях с больным. Желательно получение результатов параклинических исследований родственников больного (биохимические, цитогенетические исследования, ЭЭГ и другие). В ряде случаев необходим осмотр некоторых родственников для выявления синдрома множественных аномалий (malformation). Таблица 1.1 Условные генеалогические обозначения признаков 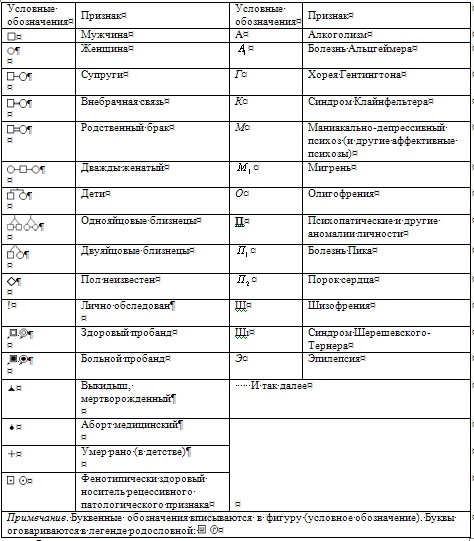 К родословной должна быть составлена легенда (объяснение сокращений и выводы о типе и характере наследования патологии). Пример родословной: 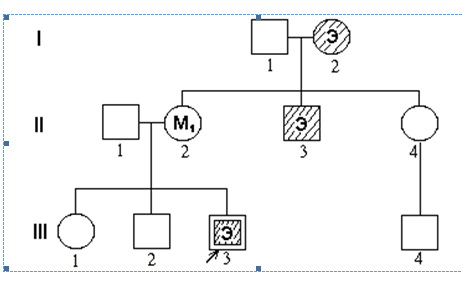 Легенда: у бабушки пробанда по материнской линии наблюдались судорожные припадки, тетя пробанда по материнской линии страдает эпилепсией, мать пробанда страдает мигренью. Данные клинико-генеалогического исследования свидетельствуют о доминантном характере наследования эпилепсии у пробанда. Выясняются следующие важные для диагностики данные о родителях больного и особенности его натального периода. В каком возрасте начались у матери менструации и характер их протекания. Наличие у нее соматической патологии (почечные заболевания, диабет, врожденный порок и другие болезни сердца, артериальная гипертония или гипотония, эндокринные заболевания, токсоплазмоз), злоупотребления алкоголем, употребления наркотиков, курения, интоксикации химикатами, употребления гормональных и психотропных препаратов, антибиотиков и других лекарственных средств, воздействия радиации (в том числе рентгенооблучение), вибрации, влияния тяжелого физического труда и так далее. Наличие у матери отягощенного акушерского анамнеза (бесплодие, узкий таз, повторные выкидыши, многоплодие, мертворождение, недоношенность плода, смерть новорожденных). Особенности зачатия больного и течение у матери беременности им: зачатие в состоянии опьянения, нежелательность зачатия, стрессовые состояния во время беременности, инфекционные заболевания в первую треть беременности (токсоплазмоз, краснуха, цитомегалия и др.), тяжелый токсикоз первой и второй половины беременности, патология плаценты и многоводие, резус-несовместимость, недонашивание (менее 37 недель) или перенашивание (более 42 недель) плода. Характер родов: затяжные, стремительные, с наложением щипцов, бинта Вербова, рождение в недоношенной двойне, внутриматочная гипоксия, выпадение пуповины, преждевременное отслоение плаценты, кесарево сечение и другие оперативные вмешательства. Патология ребенка в родах: асфиксия, мозговое кровоизлияние, гипербилирубинемия, необходимость оживления. Необходимо обратить внимание на следующие особенности периода новорожденности: отклонение от нормы массы тела при рождении, цвет кожных покровов, наличие желтухи, расстройство сосания, понижение мышечного тонуса, «подергивания», судорожные проявления, заболевания (особенно менингиты, энцефалиты), наличие травмы, врожденных пороков развития. Косвенным показателем поражения нервной системы у новорожденного может быть запоздалое прикладывание ребенка к груди (на 3-5-е сутки), выписка из роддома позже 9 дней (не из-за болезни матери). Выясняется также возраст и состояние здоровья отца в момент зачатия: злоупотребление алкоголем, наличие радиоактивного и рентгенооблучения, соматических и нервных болезней. Следует обратить внимание на указания о патологических отклонениях при параклиническом исследовании матери, плода и новорожденного (по медицинской документации). 1.4.3. Анамнез жизни (биография больного).Изучение анамнестических сведений является одновременно изучением личностного профиля данного индивида до болезни, так как структура личности получает отражение в особенностях биографии, профессионального пути и деятельности, в особенностях отношений в микросоциальных группах (семья, школа, производство, служба в армии), в особенностях приобретения и проявления вредных привычек, а также в особенностях адаптации к стрессовым и психотравмирующим обстоятельствам. Следует иметь в виду, что незначительные, второстепенные на первый взгляд факты из анамнеза могут оказаться значимыми при целостной синтетической оценке больного. Они могут быть необходимы для понимания этиологии и патогенеза заболевания у конкретного больного (оценка роли перенесенных болезней, влияния тех или иных вредностей для возникновения данного заболевания — «следовые реакции», по Фрумкину Я. П. и Лившицу С. М., 1966; «принцип второго удара», по Сперанскому А. А., 1915). Особенно это относится к возникновению реактивных психозов, эпилепсии, поздних травматических психозов, психозов на почве ранее перенесенного энцефалита, некоторых форм алкогольных психозов. Важным этиологическим фактором в развитии ряда психических заболеваний могут быть психотравмирующие, депримирующие комплексы, сформировавшиеся в детстве в результате следующих факторов: резкий отрыв ребенка от матери с направлением его в ясли-сад, госпитализация без матери, острые переживания страха (в том числе страха смерти), потеря близких людей (уход, смерть) и любимых животных, блокада двигательной активности, конфликтные ситуации между родителями, дефицит любви и внимания со стороны родителей, наличие отчима, мачехи, психофизических дефектов, дискриминация со стороны сверстников, трудности адаптации в массовой школе, в коллективе, особенности подросткового самоутверждения и т. п. Необходимы сведения об особенностях личности родителей, их образовании, профессии, интересах. Следует оценить характер семьи, в которой воспитывался больной: гармоничная, негармоничная, деструктивная, распадающаяся, распавшаяся, ригидная, псевдосолидарная семья (по Эйдемиллеру Э. Г., 1976). Отмечаются особенности воспитания в семье: по типу «неприятия» (нежелательность ребенка по полу, нежелателен одному из родителей, рождение в неблагоприятное время), авторитарное, жестокое, гиперсоциальное и эгоцентрическое воспитание. Необходимо учесть особенности формирования преневротических радикалов: «агрессивности и честолюбия», «педантичности», «эгоцентричности», «тревожной синтонности», «инфантильности и психомоторной нестабильности», «конформности и зависимости», «тревожной мнительности» и «замкнутости», «контрастности», с тенденциями к ауто- и гетероагрессивности, к «сверхзащите» (по Гарбузеву В. И., Захарову А. И., Исаеву Д. Н., 1977). Следует обратить внимание на особенности развития ребенка в первые годы жизни: отклонение от нормы темпа формирования статики и моторики (сидения, стояния, ходьбы). При позднем развитии речи и ее дефектах необходимо уточнить, были ли такие проявления у родственников, выяснить динамику этих расстройств (прогредиентное или регредиентное течение, усиление в пубертатном периоде). Следует также учитывать особенности плача, развития ориентировочного рефлекса, внимания, отношение к матери, к другим родственникам. Необходимо обратить внимание на особенности интереса к игрушкам, их выбора, динамики игровой деятельности, на наличие чрезмерной, бесцельной активности или на ее недостаточность, снижение, на отклонения в развитии навыков самообслуживания. Учитываются также следующие показатели: соответствие развития психики ребенка 4 этапам — моторному (до 1 года), сенсомоторному (от 1 года до 3 лет), аффективному (4-12 лет), идеаторному (13–14 лет); особенности сна: глубина, продолжительность, беспокойство, снохождения, сноговорения, ночные страхи; наличие болезней ребенка и их осложнений, прививок и реакций на них. При воспитании ребенка вне семьи (ясли, детский сад, у родственников) следует выяснить возраст отрыва его от матери и продолжительность пребывания вне семьи, особенности его поведения в детском коллективе. Важно обратить внимание на детские девиантные поведенческие реакции: отказа, оппозиции, имитации, компенсации, гиперкомпенсации и другие. Учитываются: возраст при поступлении в школу; интерес к школе, успеваемость, любимые предметы, второгодничество, сколько классов окончил; особенности взаимоотношений со сверстниками, поведение в школе; проявления акселерации или ретардации, включая инфантилизм. Должны быть отмечены подростковые девиантные поведенческие реакции: эмансипации, группирования со сверстниками, хобби-реакции и реакции, обусловленные формирующимся сексуальным влечением (Личко А. Е., 1973); формы нарушения поведения: девиантное и делинквентное, побеги из дому (эмансипационные, импунитивные, демонстративные, дромоманические), бродяжничество, ранняя алкоголизация, девиации сексуального поведения (онанизм, петтинг, ранняя половая жизнь, подростковый промискуитет, транзиторный гомосексуализм и другие), суицидальное поведение (демонстративное, аффективное, истинное). Выявление особенностей детского развития особенно важно при диагностике неврозов, психического инфантилизма, минимальной мозговой дисфункции, психосоматических расстройств, патохарактерологического развития, акцентуаций личности, психопатии. Представляют интерес следующие факты биографии больного: учеба после школы; особенности службы в армии; причины освобождения от службы в армии; образ жизни (интересы, увлечения, занятия); трудовая деятельность: соответствие занимаемой должности образованию и профессии, продвижение по службе, частота и причины смены работы, отношение коллектива, администрации, обстановка на работе перед заболеванием; особенности бытовых условий; перенесенные заболевания, инфекции, интоксикации, психические и физические травмы; когда начал курить, интенсивность курения; употребление алкоголя (подробно): когда начал пить, как много и часто пил, пил один или в компании, наличие синдрома похмелья и так далее; употребление наркотиков. Необходимость учёта аллергического фактора при лечении некоторых психических заболеваний определяет важность лекарственного анамнеза: непереносимость психотропных, противосудорожных средств, антибиотиков и других лекарств, аллергические реакции на пищевые продукты. При этом следует указать формы реакций: крапивница, отёк Квинке, вазомоторный ринит, другие реакции. Желательно получение анамнестических сведений по этим вопросам и в отношении ближайших родственников. 1.4.4. Половой анамнез.Учитываются особенности полового воспитания в семье, а также особенности полового созревания больного: возраст появления вторичных половых признаков, у мужчин — начало поллюций, эротических сновидений и фантазий; у женщин — возраст менархе, установление менструального цикла, регулярность, длительность менструаций, самочувствие в предменструальном периоде и во время менструации. Отмечаются особенности либидо, потенции, начало и частота онанистических актов, гомосексуальные, мазохистические, садистические и другие перверзные наклонности. Уточняются особенности половой жизни (регулярность, нерегулярность, иные), количество беременностей, характер их протекания, наличие медицинских и криминальных абортов, мертворождений, выкидышей; возраст и длительность становления менопаузы, влияние ее на общее состояние здоровья, субъективные переживания в этот период. При обнаружении патологических отклонений в одном из вышеперечисленных пунктов необходимо детальное уточнение характера патологии. В некоторых случаях целесообразна консультация гинеколога, андролога, сексопатолога, эндокринолога и других специалистов. Половой анамнез особенно важен для диагностики некоторых психопатий, патологического развития личности, неврозов, акцентуаций личности, эндокринопатий, эндогенных психозов. Половой анамнез в случаях выявления признаков парафилий должен содержать сведения о сексуальных особенностях и отклонениях у родственников больного. Представляют интерес также следующие факты полового анамнеза: возраст вступления больного в брак; особенности материнских и отцовских чувств; были ли разводы, причинаих; взаимоотношения в семье, кто в семье лидер. Следует составить представление о типе семьи («семейный диагноз», по Howells J., 1968): гармоничная семья, негармоничная семья (собственно негармоничная семья, деструктивная семья, распадающаяся семья, распавшаяся семья, ригидная, псевдосолидарная семья по Эйдемиллеру Э. Г., 1976). Если больной одинок, то выясняется причина одиночества и отношение к нему. Устанавливается, есть ли дети, каковы взаимоотношения с ними, реакция на их взросление и уход из дома, отношение к внукам. Следует выяснить, имелись ли у больного срывы социальной адаптации, были ли у него утраты близких и какова реакция на них. Целесообразно получение характеристик на больных с места учебы, работы, в которых были бы отражены: отношение к учебе и служебным обязанностям, продвижение по службе, характерологические особенности, взаимоотношение с коллективом, вредные привычки, особенности поведения. Анамнестические сведения должны быть собраны в таком объеме и столь тщательно, чтобы появилась возможность определения особенностей личности и характера до начала психического заболевания и изменения личности и характера в период заболевания, вплоть до момента обследования. В ряде случаев выявление начала заболевания представляет значительные трудности из-за неяркого характера манифестной симптоматики, дебюта заболевания в форме «маскированных» депрессивных, невротических и иных синдромов, а также трудностей отграничения манифестации заболевания от преморбидных особенностей личности, особенно в периоды возрастных кризов. 1.4.5. Забытый анамнез и потерянный анамнез (Рейнберг Г. А., 1951).Под забытым анамнезом понимаются события, происшествия, вредные факторы, имевшие место в прошлом, основательно забытые больным и его родственниками, но выявление которых возможно при настойчивых усилиях врача. Например, при наличии клинических проявлений, характерных для последствий черепно-мозговой травмы и отсутствии в анамнезе указаний на такую травму, необходимо детально и целенаправленно повторно проанализировать особенности онтогенеза, включая внутриутробный, пренатальный, перинатальный и постнатальный периоды. При этом важно придерживаться особой «стерильной» методики опроса, чтобы не вызвать суггестивно обусловленных «воспоминаний» у больного и его родственников. Потерянный анамнез — это события, факты, воздействие патогенных факторов в прошлой жизни больного, о которых он сам не знает, но они могут быть выявлены врачом при достаточном умении и настойчивости у родственников, знакомых, из медицинской и иной документации, а также та информация, которая потеряна для врача навсегда. Потерянная информация может значительно затруднить диагностическую работу. Особое значение забытый и потерянный анамнезы имеют для диагностики психических расстройств в отдаленном периоде после перенесенных черепномозговых травм, энцефалитов. К забытому и потерянному анамнезу относятся не только внешние рядовые и эксквизитные этиологические факторы, события, вредности, но и часто упускаемые в расспросе данные о наследственности, о стертых, латентных, атипичных формах патологии у родственников, особенно в восходящих поколениях и у детей больного. Забытый и потерянный анамнезы редко обнаруживаются при сплошном, схематическом, ненацеленном опросе, обычно он выявляется лишь при наличии у врача четкой диагностической гипотезы, сложившейся в процессе обследования больного, при хорошем контакте с больным и его окружением. Сбор анамнеза — это не простая стенографическая бездумная регистрация сведений, фактов с последующей диагностической оценкой их, но напряженный, динамичный, постоянно творческий мыслительный процесс. Содержанием его является возникновение, борьба, отсеивание диагностических гипотез, в которых участвуют как рациональные (сознательные, логические), так и интуитивные (неосознанные) формы психической деятельности врача в их неразрывном единстве. Нельзя недооценивать интуитивный аспект диагностического процесса, при этом следует постоянно помнить о том, что он базируется на прежнем опыте и должен пройти последующую максимальную логическую доработку и предельно точную вербализацию в специальной психиатрической терминологии. Но при просеивании гипотез не нужно забывать о так называемой «экономии гипотез», выбирая наиболее простые, объясняющие наибольшее количество обнаруженных фактов (принцип Оккама). 1.5. Особенности структуры личности Выявляются личностные особенности (эмоции, активность, интеллектуальное развитие и другие) в пубертатном, юношеском, молодом, зрелом, инволюционном, старческом периодах. Личность — это человеческий индивид со всеми присущими ему биологическими и социальными особенностями как субъект общественных отношений и сознательной деятельности. Структура личности включает наследственно обусловленные соматотипы, коррелирующие с определенными психическими признаками. В психиатрии обычно используется классификация телосложений Э. Кречмера (1915), в которой выделяются астенический, пикнический и атлетический соматотипы. Для астенического типа характерны: узкая грудная клетка с острым эпигастральным углом, слабое развитие костно-мышечного и жирового компонентов, выраженные над- и подключичные ямки, длинные тонкие конечности с узкими кистями и стопами, узкое лицо со скошенным подбородком, длинная тонкая шея с выступающими щитовидным хрящом и седьмым шейным позвонком, тонкая бледная кожа, жесткие волосы («тип Дон Кихота»). Этот тип соматоконституции коррелирует с шизотимией: необщительность, скрытность, эмоциональная сдержанность, интравертированность, тяга к одиночеству, формальный подход к оценке событий, склонность к абстрактному мышлению. Кроме того, имеют место сдержанность манер и движений, тихий голос, боязнь вызвать шум, скрытность чувств, контроль над эмоциями, склонность к интимности и к уединению в тяжелую минуту, затруднения в установлении социальных контактов (Кречмер Э., 1930; Шелдон В., 1949). Для пикнического типа характерны: относительно большие переднезадние размеры туловища, бочкообразная грудная клетка с тупым эпигастральным углом, короткая массивная шея, короткие конечности, сильное развитие жировой ткани (тучность), мягкие волосы со склонностью к облысению («тип Санчо-Панса»). Коррелирует пикнический тип с циклотимией: добродушие, мягкость, практический склад ума, любовь к комфорту, жажда похвалы, экстравертированность, общительность, тяга к людям. Типичны также такие признаки как расслабленность в осанке и движениях, социализация пищевой потребности, удовольствие от пищеварения, приветливость с окружающими, жажда любви, склонность к галантному обхождению, терпимость к недостаткам других, бесхарактерность, безмятежная удовлетворенность, потребность в общении с людьми в тяжелую минуту (Кречмер Э., 1915; Шелдон В., 1949). Для атлетического типа характерны: хорошее развитие костной и мышечной ткани при умеренном развитии жирового компонента, цилиндрическая грудная клетка с прямым эпигастральным углом, широкий плечевой пояс, относительно узкий таз, большие дистальные отделы конечностей, мощная шея, лицо с выраженными надбровными дугами, смуглая кожа, густые курчавые волосы («тип Геркулеса»). Атлетический тип коррелирует с такими личностными особенностями, как уверенность в осанке и движениях, потребность в движениях и действиях и удовольствие от них, решительные манеры, склонность к риску, энергичность, стремление к лидерству, настойчивость, эмоциональная черствость, агрессивность, любовь к приключениям, в тяжелую минуту потребность в активности, в деятельности (Шелдон В., 1949). Еще Э. Кречмер (1915) выявил преобладание среди больных шизофренией индивидов с астеническим телосложением, а среди больных с аффективной патологией чаще встречаются люди с пикническим телосложением. Имеются указания на то, что индивиды с атлетическим соматотипом нередко страдают эпилепсией (Кречмер Э., 1948). Среди больных паранойей также сравнительно часто встречается атлетический тип телосложения. Биологической основой личности является и такой наследственно обусловленный фактор, как темперамент или тип высшей нервной деятельности (феномены в известной мере совпадающие). Тип высшей нервной деятельности — это врожденные особенности основных нервных процессов (сила, уравновешенность и подвижность их — биологический тип, определяющий структуру темпераментов, а также соотношение уровня и степени развития первой и второй сигнальных систем — специально человеческий, социальный тип). Тип высшей нервной деятельности является генетически обусловленным каркасом личности. На основе этого каркаса под абсолютно необходимым воздействием социальной среды и в меньшей мере биологической среды формируется уникальный психофизиологический феномен — личность. Психодиагностика личности возможна на основе семейного и личного анамнеза (биографии), а также ориентировочного исследования типа высшей нервной деятельности с использованием личностного опросника, разработанного Б. Я. Первомайским (1964), сокращенный вариант которого представлен ниже. Таблица 1.2 Сокращенный вариант личностного опросника для определения типа высшей нервной деятельности. 1. Сила возбудительного процесса: 1) работоспособность; 2) выносливость; 3) смелость; 4) решительность; 5) самостоятельность; 6) инициативность; 7) уверенность в себе; 8) азартность. 2. Сила тормозного процесса: 1) выдержка; 2) терпеливость; 3) самообладание; 4) скрытность; 5) сдержанность; 6) недоверчивость; 7) терпимость; 8) способность отказаться от желаемого. 3. Подвижность возбудительного процесса: 1) как быстро вы засыпаете после волнений? 2) как быстро вы успокаиваетесь? 3) насколько легко вам прервать работу, не закончив ее? 4) как легко вас прервать в беседе? 4. Инертность возбудительного процесса: 1) вы начали читать книгу, она показалась вам неинтересной. Насколько у вас выражено желание дочитать эту книгу до конца? 2) в какой степени вы добиваетесь желаемого во что бы то ни стало? 3) насколько медленно вы засыпаете после волнений? 4) насколько медленно вы успокаиваетесь? 5. Подвижность тормозного процесса: 1) оценка быстроты двигательных и речевых реакций; 2) как быстро вы сердитесь? 3) как быстро вы просыпаетесь? 4) степень склонности к переездам, экскурсиям, путешествиям. 6. Инертность тормозного процесса: 1) насколько характерна для вас медлительность? 2) степень склонности соблюдать правила и запреты после их отмены; 3) насколько медленно вы просыпаетесь? 4) степень выраженности чувства ожидания после совершения ожидаемого? 7. Состояние I сигнальной системы: 1) степень практичности в быту; 2) выразительность мимики и речи; 3) склонность к артистической деятельности; 4) насколько ярко вы можете себе что-либо представить? 5) насколько считают вас люди непосредственным? 8. Состояние II сигнальной системы: 1) насколько вы предусмотрительны? 2) степень склонности тщательно продумывать свои поступки, взаимоотношения с другими людьми; 3) насколько вы любите беседы и лекции на отвлеченные темы? 4) степень склонности к умственной работе; 5) насколько вы самокритичны? 9. Инструкция по исследованию и обработке его результатов: Человек сам у себя оценивает личностные качества по пятибальной шкале. Затем вычисляется средняя арифметическая (М) в каждой из восьми колонок: М1, М2, М3 и т. д. 1. Сила типа ВНД: если (М1+М2):2 > 3,5 — сильный тип (Сн); если (М1+М2):2 < 3,5 — слабый тип (Сн). 2. Уравновешенность типа ВНД: если разница между М1 и М2 составляет 0,2 или менее — уравновешенный тип (Ур), 0,3 или более — неуравновешенный тип (Нр) за счет того нервного процесса, который оказался больше: Нр(В>Т) или Нр(Т>В). 3. Подвижность возбудительного процесса: если М4 > М3 — возбудительный процесс инертный (Ви), если М3 > М4 или М3 = М4 — возбудительный процесс подвижный (Вп). 4. Подвижность тормозного процесса: если М6 > М5 — тормозной процесс инертный (Ти), если М5 > М6 или М5 = М6 — тормозной процесс подвижный (Вп). 5. Специально человеческий тип ВНД: если разница между М7 и М8 составляет 0,2 или менее — средний тип (1=2), 0,3 или более при М7 > М8 — художественный тип (1>2), при М7 < М8 — мыслительный тип (2>1). Формула типа ВНД: пример — 1>2 Сн Нр(В>Т) ВпТп. Личностные особенности больного целесообразно уточнить у родственников и других близких людей. При этом желательно, чтобы личностная характеристика больного иллюстрировалась конкретными примерами. Следует обратить внимание на черты личности, мешающие адаптации в социальной и биологической среде. Диагностическое значение выяснения структуры личности трудно переоценить, поскольку психиатрическая патология — это патология личности (Корсаков С. С., 1901; Крепелин Е., 1912 и другие). Эндогенные же психозы представляют собой заболевания личности per se. В структуре преморбидной личности при них изначально как бы в преформированном виде имеются «зачатки» типичной психопатологической симптоматики, в которых проявляется предрасположение к данному психозу (как patos — Снежневский А. В., 1969). При экзогенных психозах структура личности в большей мере определяет клиническую форму психоза. 1.6. Исследование психического состояния
Каким бы опытом не обладал психиатр, исследование им психического состояния больного не может носить хаотического, бессистемного характера. Каждому врачу целесообразно выработать определенную схему исследования основных психических сфер. Можно рекомендовать следующую вполне оправдывающую себя последовательность исследования психических сфер: ориентировка, восприятие, память, мышление и интеллект, чувства, воля, внимание, самосознание. Вместе с тем исследование и описание психического статуса, его документирование обычно производится в относительно свободной повествовательной форме. Определенным недостатком этой формы является значительная зависимость ее от индивидуальных особенностей самого врача. Это порой затрудняет количественную и качественную оценку симптоматики, коммуникацию (взаимопонимание) между врачами, научную обработку историй болезни. Квалифицированное обследование возможно лишь при наличии достаточного знания феноменологической структуры основных психопатологических симптомов и синдромов. Это дает возможность врачу выработать типизированную и в то же время индивидуальную манеру общения с пациентом в зависимости от регистрации полученной информации и нозологической единицы. Необходимо также учитывать возрастной период больного (детский, подростковый, юношеский, молодой, зрелый, пожилой, старческий), его сенсомоторные, эмоциональные, речевые и идеаторные особенности. В истории болезни необходимо четко разделять информацию, полученную от пациента, и информацию, полученную о нем от других лиц. Предпосылкой продуктивной беседы с больным являются не только профессиональная компетентность, эрудиция, опыт, обширный объем психиатрических сведений, но и адекватные психическому состоянию больного манера общения с больным, характер ведения с ним беседы. Важно умение «вчувствоваться» в переживания больного, обнаруживая при этом искренний интерес и сопереживание (особенное значение это имеет для больных неврозами, психосоматическими заболеваниями, психопатиями и реактивными психозами). Перед врачом стоит задача выявить здоровые структуры личности с тем, чтобы пользоваться ими, аппелировать к ним, укреплять их. Это важно для успешного лечения и особенно для проведения психотерапии. Во время беседы с больным и наблюдения за ним необходимо понять и запомнить (а нередко тут же зафиксировать), что и как он сказал, запечатлеть невербальные (экспрессивные) компоненты сообщения, квалифицировать характер и степень выраженности психопатологических и невротических симптомов, синдромов и их динамику. Опрос пациента при исследовании его психического статуса должен быть деликатным, «асептичным» (не носить психотравмирующего характера). Существенные (клинически значимые) вопросы должны скрываться (чередоваться, перемежаться) среди стандартных и индифферентных. Для повышения достоверности выявленных симптомов болезни рекомендуется двойная и тройная их проверка — одним и тем же и различными методами (Образцов В. П., 1915; Первомайский Б. Я., 1963; Василенко В. X., 1985). Суть этого правила в психиатрии заключается в том, что врач наряду с предельной детализацией симптома возвращается два или три раза к выявлению и подтверждению его, используя различную постановку вопросов. Следует стремиться к подтверждению клинических признаков объективным наблюдением, объективными анамнестическими сведениями (полученными со слов других лиц). При этом необходимо учитывать характер соответствия психического статуса больного и данных анамнеза, а также деформирующее влияние на симптоматику принимаемых им психотропных средств. Клиническую картину заболевания может существенно исказить неверная оценка так называемых психологических аналогов психических расстройств. Очень многим психопатологическим феноменам соответствуют феномены психологические, наблюдающиеся у здоровых людей. При этом болезненные признаки — психопатологические симптомы — как бы вырастают из психологических феноменов, приобретая не всегда сразу и четко различимое качественное отличие. Ниже представлены некоторые наиболее часто встречающиеся психологические аналоги психических расстройств. Таблица 1.3 Соотношение психопатологических феноменов и их психологических аналогов 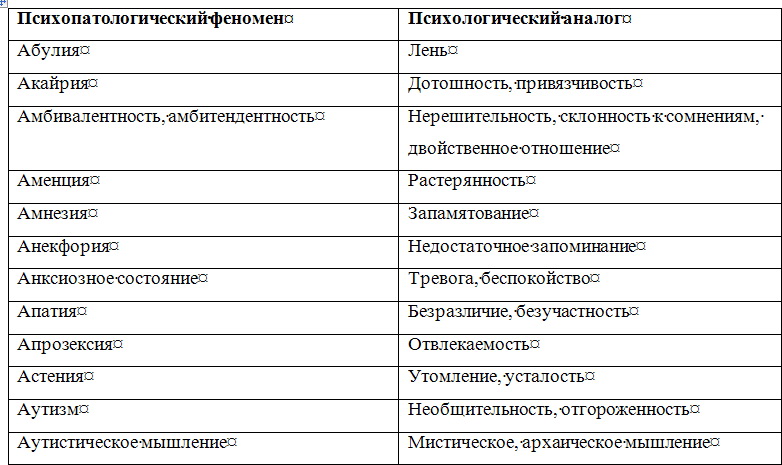 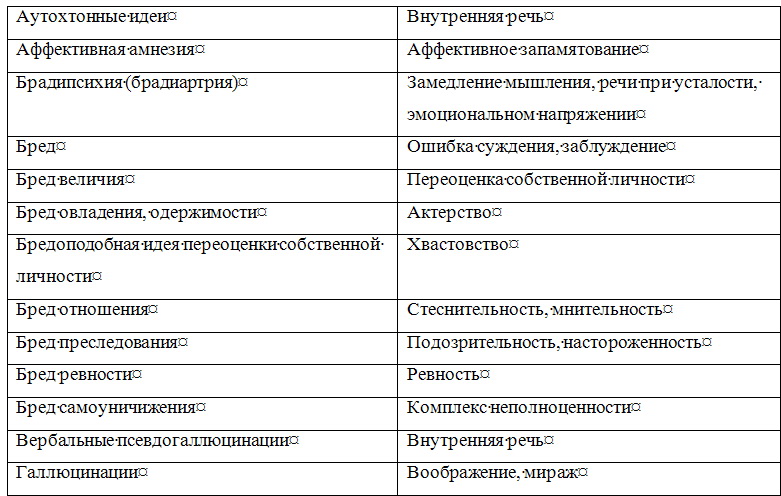 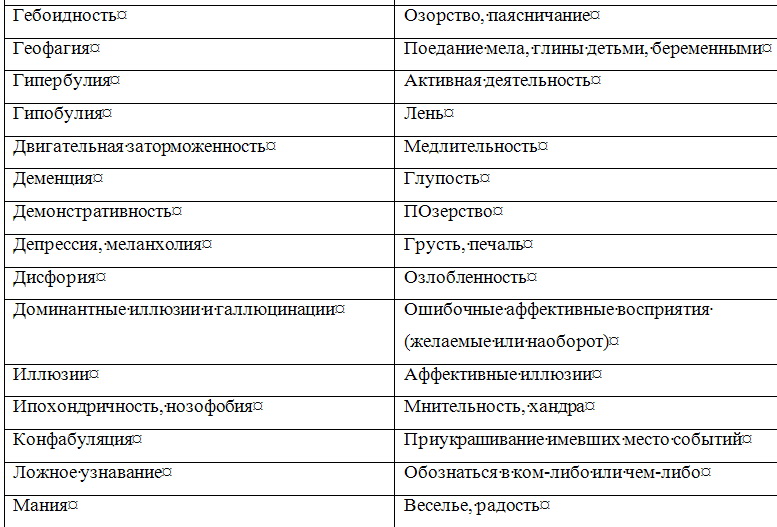 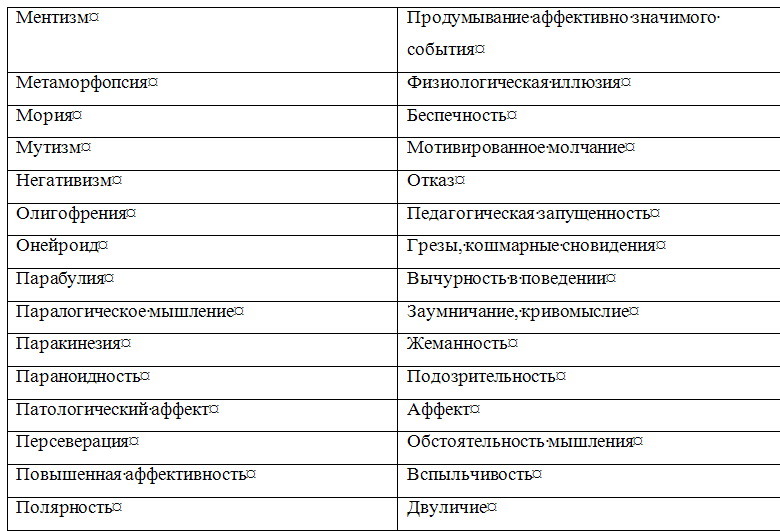 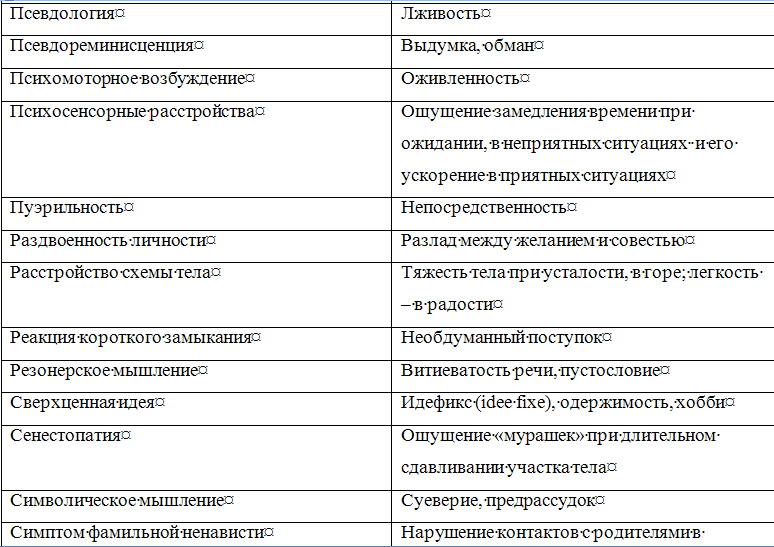 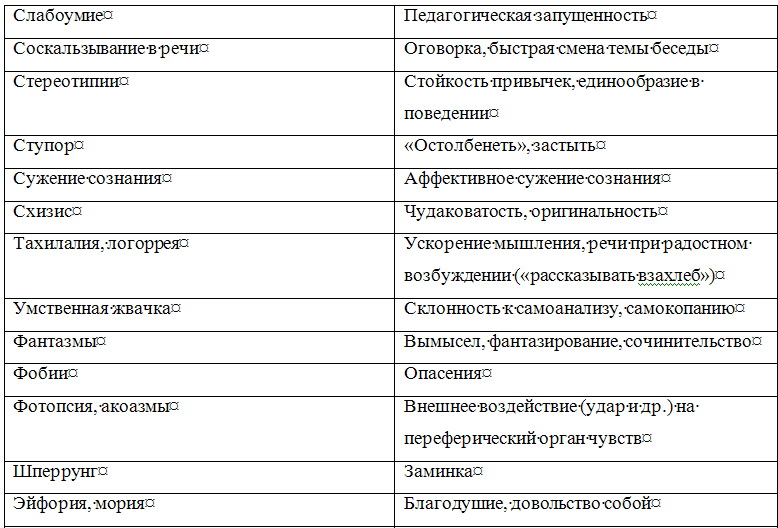 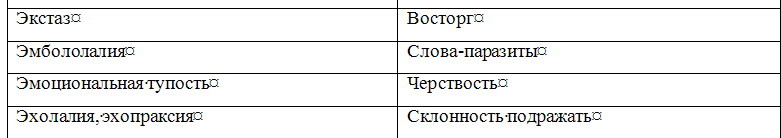 Затрудняет исследование психического состояния недостаточное знание дифференциальных отличий внешне (феноменологически) сходных симптомов болезни и синдромов (депрессии и апатии, иллюзии и галлюцинации, легкого оглушения и абортивной аменции и другие). Еще большую опасность представляет так называемое психологизирование психопатологических феноменов, при котором имеется тенденция «объяснения», «понимания» психопатологической симптоматики с житейской и психологической позиций. Например, выяснение факта супружеской неверности при бреде ревности, объяснение симптома фамильной ненависти особенностями пубертатного периода и так далее. Для того, чтобы избежать таких ошибок, необходимо, во-первых, помнить об их возможности, во-вторых, тщательно изучать анамнез заболевания. Важным в этом плане является изучение симптомов и синдромов с эволюционной точки зрения, в возрастной динамике (что повышает значимость изучения психологии и основ рождающейся в настоящее время синтетической науки о человеке — «Человековедение»). При психопатологическом исследовании необходимо дать подробное описание не только патологических расстройств, но и «здоровых частей» личности. Следует иметь в виду, что постоянная синхронная фиксация получаемых сведений, результатов наблюдения пациента может нарушать свободу и естественность сообщений больного. Поэтому во время беседы целесообразно фиксировать только отдельные характерные фразы, формулировки и краткие выражения пациента, так как запись «по памяти», как правило, ведет к неточностям, потере ценной информации, к сглаживанию, причесыванию, обеднению, обездушиванию документации. В отдельных случаях (например, для фиксации речевой спутанности, резонерства, обстоятельности мышления) оптимальным является использование магнитофонной (диктофонной) записи. Исключительно важно стремиться к конкретному описанию симптомов и синдромов, к отражению объективных проявлений клинических признаков, к точному регистрированию высказываний (неологизмы, соскальзывание, резонерство и другие), а не ограничиваться абстрактной квалификацией симптомов и синдромов — «приклеиванием психиатрических ярлыков». Тщательное описание психического состояния нередко позволяет с использованием анамнестических данных реконструировать в большей или меньшей степени сложное, иногда многолетнее вялое или малозаметное течение болезни. Наблюдение в психиатрической клинике должно носить специально организованный, продуманный, целенаправленный характер. Оно должно имплицитно содержать элементы теоретического мышления и должно быть направлено на отыскание смысла наблюдаемого. Наблюдение не лишено субъективности, ибо наблюдаемые факты могут видеться в духе ожиданий наблюдателя, зависеть от его сознательной и бессознательной установки. Это требует отказа от скороспелых, преждевременных выводов и обобщений, контроля другими методами для повышения объективности наблюдения. Правильно проведенная беседа врача с больным при выявлении жалоб, сбора анамнестических данных и при психопатологическом исследовании имеет психотерапевтический эффект (типа катарзитического), способствует избавлению или смягчению у ряда больных страхов, опасений, внутреннего напряжения, дает реальную ориентировку и надежду на выздоровление. То же относится и к беседе с родственниками больного. Примечания:1 Особенности экспрессивных проявлений психики (мимики, жесты, выражение глаз, поза, модуляции голоса и др.) при различных психических заболеваниях и дифференциально-диагностическое значение их представлены в разделе «Мимика, пантомимика и их патология». |
|
||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Наверх |
||||
|
|
||||
